Le psoriasis est une maladie inflammatoire chronique de la peau qui se caractérise par des plaques rouges recouvertes de croûtes épaisses (« squames »). S'y associent des anomalies typiques du cuir chevelu et des ongles, parfois aussi des douleurs articulaires ou un véritable rhumatisme. Elle est très handicapante, pourtant le traitement en est désormais très efficace.
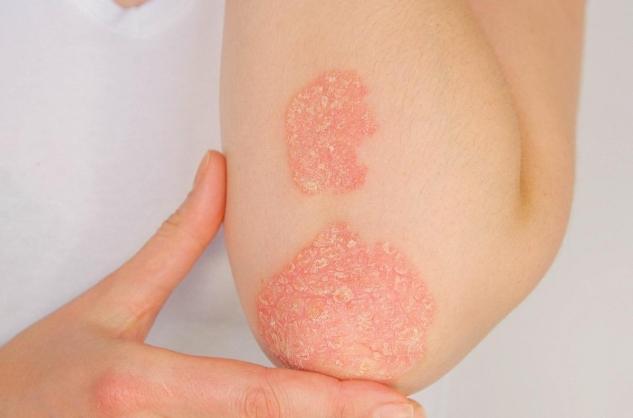
Le psoriasis se caractérise par des lésions de la peau d’origine auto-immune et plus ou moins inflammatoires.
Il s’agit de plaques rouges vernissées recouvertes de croûtes, ou « squames ».
Cette maladie de peau (ou dermatose) chronique évolue par poussées alternant avec des périodes moins actives, voire des rémissions.
Le traitement est purement symptomatique et vise à faire régresser les lésions de la peau.
Non traité, le psoriasis peut s’aggraver et s’associer à un rhumatisme chronique caractérisé par des manifestations à la fois axiales (colonne vertébrale, sacro-iliaques) et périphériques (arthrites, ostéolyse).
Le psoriasis est une maladie chronique de la peau et du cuir chevelu qui se caractérise par la formation de plaques rouges, plus ou moins inflammatoires, recouvertes de croûtes épaisses (« squames »). Celles-ci sont de couleur blanc-argenté et se détachent en flocons.
Les lésions cutanées peuvent être de taille variable et apparaître n’importe où sur le corps, mais elles prédominent typiquement sur les faces d’extension des coudes et des genoux, le sillon derrière les oreilles, en bas du dos (sillon inter-fessier), le cuir chevelu et les surfaces de frottement. Des lésions des ongles peuvent être associées.
La maladie peut prendre diverses formes et le degré d’extension des plaques peut varier de « localisé » à « diffus ». Elle évolue par poussées inflammatoires, entrecoupées de rémissions, périodes pendant lesquelles les signes de la maladie disparaissent en partie ou complètement.
Les lésions cutanées peuvent s’associer ou alterner avec des douleurs articulaires, ou de véritables arthrites, et de douleurs de la colonne vertébrale pour constituer un rhumatisme inflammatoire.
© Inserm/Viac, Jacqueline
Serimedis.Inserm.fr
Le psoriasis est la conséquence d'un renouvellement accéléré des cellules de la peau au niveau des lésions, responsable d'une réaction inflammatoire avec une accumulation de peau morte : les squames.
Bien que la cause exacte du psoriasis soit inconnue, diverses recherches sont en faveur du rôle d’une perturbation initiale du système immunitaire dans le déclenchement de la maladie (maladie auto-immune). Certains globules blancs qui appartiennent au système immunitaire (les lymphocytes T) sont activés et déclenchent l’inflammation, laquelle entraîne une migration des cellules de la peau vers la surface et une desquamation anormalement rapide.
Les cellules psoriasiques de la peau mettent ainsi seulement trois à quatre jours pour arriver à maturité et se détacher de la surface de la peau, alors que chez une personne à peau saine, le cycle de renouvellement des cellules de la peau est normalement d’une trentaine de jours.
Plusieurs facteurs favorisent la survenue du psoriasis comme une prédisposition familiale nette qui est retrouvée dans 30 % des cas : plusieurs gènes ont été identifiés.
Des facteurs déclenchants, tels qu’un stress, une blessure de la peau, une infection générale, la prise de certains médicaments, le tabagisme et une consommation excessive d’alcool, peuvent causer une poussée de psoriasis ou même mener au développement de la maladie.
Le psoriasis est une maladie chronique, mais les lésions de la peau peuvent être permanentes ou épisodiques : à certains moments, les lésions peuvent s’étendre et s’aggraver, et à d’autres, elles peuvent diminuer et même disparaître temporairement jusqu’à la prochaine poussée.
Un stress physique ou psychique est très régulièrement retrouvé dans le déclenchement des poussées de psoriasis.
Une apparition du psoriasis au moment de la puberté et une aggravation possible au moment des règles font évoquer une influence hormonale. De même, une amélioration du psoriasis peut être constatée pendant la grossesse, et d’aucuns ont évoqué une modulation des lymphocytes B et T par les estrogènes et la progestérone.
Des infections, en particulier oto-rhino-laryngologiques, peuvent déclencher des poussées de psoriasis « en goutte », surtout chez l’enfant.
La prise de certains médicaments aggrave la maladie. Les plus fréquemment incriminés sont les bêtabloquants, le lithium, l’hydroxychloroquine ou certains antihypertenseurs (les sartans et l’énalapril). Certains corticostéroïdes pris par voie orale peuvent aggraver les symptômes du psoriasis, s’ils sont utilisés de façon abusive ou si le traitement est interrompu brusquement.
Les malades remarquent souvent que de nouvelles lésions psoriasiques apparaissent là où la peau a été abîmée (coupure en se rasant, écorchure, piqûre de vaccin, frottement excessif d’une ceinture...).
Le climat est un autre facteur qui peut aggraver ou améliorer le psoriasis. Le temps froid et sec en hiver a un effet particulièrement négatif sur le psoriasis parce qu’il assèche la peau. A l’inverse, le soleil peut aider à faire disparaître les plaques de psoriasis, ce qui explique que la thérapie par la lumière UV soit souvent mise à profit pour traiter certaines formes de la maladie (PUVAthérapie).
De fortes consommations d'alcool et le tabac sont des facteurs qui sont très nettement associés à la maladie. Des études ont révélé que le risque de développer le psoriasis est beaucoup plus élevé chez les fumeurs que chez les non-fumeurs. Il en est de même pour les personnes consommant beaucoup d’alcool. Il semble aussi que le tabagisme et la consommation d’alcool réduisent l’efficacité des traitements et gênent la mise en rémission.
Le psoriasis peut apparaître à tout âge, bien qu’il se manifeste préférentiellement à partir de la puberté et chez les adultes. Une des formes de psoriasis, le psoriasis en gouttes, apparaît généralement pendant l’enfance ou au début de l’âge adulte, après une infection.
Le psoriasis touche autant les hommes que les femmes et ce, quelle que soit l'origine.
Un antécédent familial de psoriasis est un des facteurs de risque les plus importants de développer soi-même un psoriasis. Au cours des dernières années, la recherche a même permis d’identifier certains des gènes mis en cause dans le développement du psoriasis (gène PSORS-1 sur le chromosome 6).
Jusqu’à 30 % des personnes atteintes de psoriasis peuvent souffrir de douleurs articulaires (arthralgies) ou de véritables inflammations articulaires (arthrites). Ces atteintes articulaires peuvent s’accompagner de douleurs de la colonne vertébrale (et des fesses) qui s’intègrent dans un véritable tableau de spondylarthrite ou de rhumatisme psoriasique dont la caractéristique principale est qu’il est « asymétrique » (répartition asymétrique des atteintes articulaires à la différence de la polyarthrite rhumatoïde) et qu’il associe des atteintes articulaires « périphériques » à des atteintes de la colonne vertébrale (atteintes « centrales »).
Il existe un certain lien évolutif entre les douleurs articulaires et la maladie cutanée, mais paradoxalement, les atteintes articulaires sont plus souvent associées à des maladies plutôt discrètes de la peau.
Dans 5 à 10 % des rhumatismes psoriasiques, les arthrites peuvent évoluer vers une forme très agressive de rhumatisme qui conduit à des détériorations articulaires et osseuses, avec un risque d’incapacité fonctionnelle si aucun traitement efficace n’est mis en place.
Le psoriasis cutané est associé dans un cas sur 3 à des atteintes articulaires et de la colonne vertébrale que l’on appelle rhumatisme psoriasique. Dans 10 à 20 % des cas, ces rhumatismes sont aussi sévères que la polyarthrite rhumatoïde.
Les études les plus récentes démontrent que non seulement les rhumatismes psoriasiques, mais aussi les psoriasis cutanés, sont associés à un risque cardiovasculaire plus important. Le psoriasis peut ainsi accroître le risque de crise cardiaque (infarctus du myocarde) et d’accident vasculaire cérébral en raison d’une athérosclérose accélérée. Cette athérosclérose est corrélée avec l’activité de la maladie cutanée ou articulaire avec le désordre immunitaire et l’inflammation que l’on retrouve au cours du psoriasis.
Le risque de développer d’autres maladies chroniques comme le diabète, le cancer, les maladies du foie et d’autres maladies graves a aussi été signalé. Une dépression est fréquente au cours des psoriasis étendus.