Gilead, Glivec, Lucentis, Crestor… … La liste de ces médicaments onéreux et/ou prescrits en grande quantité est longue, et continuera de s’allonger. Les progrès de la biologie ont permis à la science et à l’industrie de mettre au point des molécules de plus en plus ciblées, efficaces. Elles soignent des maladies « orphelines », - des cancers rares, des associations de pathologies spécifiques. Les « médicaments innovants » sont l’avenir de la médecine. Et ils coûtent une fortune.
En matière de traitements de pointe, la France est réputée payeuse, elle ne laisse pas mourir ses patients. Mais pour combien de temps ? Comment pourra-t-elle continuer à offrir ces médicaments, et à qui ? Confronté à des dilemmes éthiques majeurs, l’Etat multiplie les arrangements pour forcer les laboratoires et les médecins à faire baisser la facture. Avec des résultats mitigés.
Pourquoidocteur publie une série de trois articles pour comprendre comment sont fixés les prix des médicaments, revenir sur ceux qui posent problème et détailler les alternatives au système actuel. Un système que la plupart des acteurs jugent complexe, voire opaque. Entre intérêts publics et privés, idéologie et pragmatisme, business et santé sont-ils compatibles ?
SERIE 2. Des molécules innovantes mais trop coûteuses
Ils sont trop chers, ou trop prescrits. Dans tous les cas, ces quelques médicaments représentent des sommes astronomiques pour la Sécurité sociale, qui tente par tous moyens de faire des économies.
Chaque année, l’Assurance Maladie publie un « palmarès » des dix médicaments qui lui coûtent le plus cher. A eux seuls, ils totalisent 2,8 milliards d'euros de remboursements en 2013.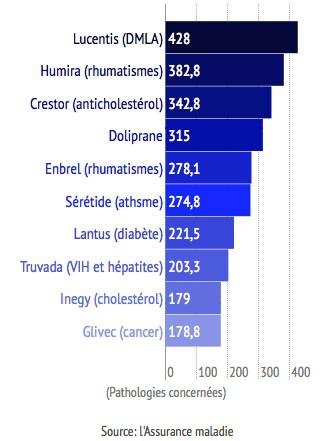
Trois médicaments attirent en particulier l’attention. Devant son incapacité à assumer leurs coûts, l’Etat a mis en place des dispositifs pour faire baisser la facture. Ces mécanismes « exceptionnels » pourraient bien devenir la règle…
Sovaldi (Gilead Sciences) : le cas d’école
Ce médicament, disponible en France dans les hôpitaux, a défrayé la chronique par son prix faramineux : 58 000 euros le traitement de trois mois – même si le montant n’est pas encore fixé en France, où il fait l’objet d’intenses négociations. Il traite l’Hépatite C avec des taux d’efficacité exceptionnels (90% de guérison). Seulement, la France compte 200 000 patients potentiels. D’ici un an, les dépenses de la Sécu s’établiront à 1 milliard d’euros, rien que pour ce traitement.
La molécule (sofosbuvir) a été mise au point par un petit laboratoire américain Pharmasset, spécialisé dans les antiviraux. Mais c’est le géant Gilead qui la commercialise, après avoir racheté la start-up et ses brevets pour la modique somme de 11 milliards de dollars. Un montant qui explique, en partie, le coup exorbitant du Sovaldi.
« On est dans le pétrin pour négocier »
Autre élément d’explication, outre l’efficacité du traitement : sa rareté. A l’origine, la molécule était censée cibler une population très réduite, de 2000 personnes environ, souffrant de symptômes très spécifiques d’infection virale C. Mais en janvier dernier, le Sovaldi a obtenu une extension d’AMM dans le traitement de l’hépatite C.
Et cela, le Comité Economique des Produits de Santé (CEPS), qui négocie les prix avec les laboratoires, ne l’avait pas prédit. « On aurait dû anticiper, regrette une source proche du dossier. Dès 2012, on savait que le Sovaldi arrivait, qu’il dépasserait très probablement les 2000 prescriptions. Il aurait fallu commencer en amont les discussions avec Gilead. Mais le CEPS a une vision trop court-termiste ! Résultat : maintenant, on est dans le pétrin pour négocier ».
Claude Le Pen, économiste de la santé, veut pourtant croire que Gilead fléchira. « Ils finiront pas accepter un prix inférieur à 58 000 euros. Il y a trop de pression autour de ce médicament », affirme-t-il.
Dans le doute, le gouvernement a pris les devants. Dans son dernier projet de loi financement de la Sécu (PLFSS), il a instauré une taxe spéciale. En cas de fortes dépenses publiques (450 millions d’euros dans un premier temps), les laboratoires devront reverser une partie du chiffre d’affaire réalisé sur la vente des médicaments. Le gouvernement a toutefois pris soin de ne pas se mettre toute l’industrie pharmaceutique à dos : la taxe vise exclusivement les traitements contre l’Hépatite C… et donc, en pratique, seulement Gilead. Pas très fair-play, mais efficace…
Lucentis (Novartis) : la concurrence organisée
Prescrit aux patients atteints de dégénérescence maculaire liée à l’âge (DMLA), le Lucentis est le premier poste de dépense de la Sécu : 428 millions d’euros par an (en progression de 40% en deux ans), pour 300 000 personnes affectées.
Pendant longtemps, ce médicament très efficace, fabriqué par le laboratoire suisse Novartis, a été le seul autorisé dans le traitement de la pathologie. D’où son prix élevé : 800 euros par injection, à renouveler au moins trois fois. Mais dans les hôpitaux, cela fait déjà plusieurs années que les médecins font sans.
En effet, il existe une alternative nettement moins coûteuse : l’Avastin, du laboratoire Roche, suisse également. A l’origine, il s’agit d’un médicament anticancéreux, mais de nombreuses études ont montré son efficacité dans le traitement de la DMLA. Il coûte 30 euros l’injection – soit presque 30 fois moins que le Lucentis ! Une aubaine pour la Sécu.
L’Assurance maladie a donc suggéré au laboratoire Roche de demander une extension d’AMM pour le traitement de la DMLA. Mais, surprise : Roche a refusé. Une enquête menée par les autorités italiennes a permis de comprendre pourquoi.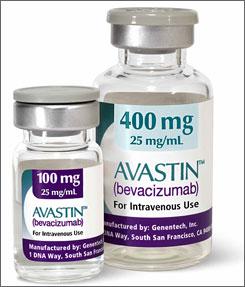
Un accord secret entre labos
Novartis et Roche se sont en effet rendus coupables d’ « association à visée criminelle, corruption, escroquerie, dommages à l'État, agiotage ». Les deux laboratoires ont passé un accord secret pour empêcher l’utilisation de l’Avastin dans le traitement de la DMLA. Roche a même été jusqu'à demander à l'Agence européenne du médicament de modifier la notice de l'Avastin pour y ajouter des effets secondaires dans le cas d'une utilisation hors cadre, dénigrant ainsi son propre médicament pour un traitement hors cancer !
Il se trouve que les deux laboratoires ont des liens capitalistiques directs. Novartis détient 33 % du capital de Roche. De plus, Roche perçoit des royalties sur la vente du Lucentis par Novartis. Le laboratoire n’a donc aucun intérêt à promouvoir son Avastin. Les deux laboratoires ont été condamnés à une amende d’1,2 milliard de d’euros par l’Italie, pays où l'Avastin est le plus prescrit dans le cadre d'une DMLA. En France, l'Autorité de la concurrence a ouvert en mars une enquête préliminaire.
L’Etat s’en mêle…
Pour forcer la main du laboratoire Roche, le gouvernement français a fait voter un amendement pour autoriser la prescription de l’Avastin dans le traitement de la DMLA. L’économie réalisée pour la Sécu devrait s’élever à 200 millions d’euros par an, selon le député socialiste Gérard Bapt, auteur du rapport.
Mais ce contournement par la loi n’est pas sans poser problème. Dans une économie libérale, un Etat peut difficilement forcer un laboratoire à mettre une molécule sur le marché… au risque de se faire remonter les bretelles par Bruxelles ! « Vous voyez d’autres moyens, face à ces pratiques mafieuses ? interroge Gérard Bapt. Cet amendement se justifie pleinement. Il faut comprendre que derrière, nous subissons la pression des associations de patients, qui veulent pouvoir bénéficier de ce médicament. Nous devons accéder à leur demande ».
Crestor : l’arrêt de mort signé
C’est le troisième poste de dépense de la Sécu (340 millions d’euros par an). Le Crestor est administré aux patients pour prévenir des accidents cardiovasculaires liés à des taux trop élevés de cholestérol.
Cette fois, c’est moins le prix du médicament que sa prescription qui pose problème. L’an dernier, 2 millions de personnes l’ont reçu comme traitement. Les médecins sont accusés de ne pas respecter les recommandations de la Haute Autorité de Santé concernant les modalités de prescription. La HAS préconise en effet le recours à des traitements moins lourds en première intention. De plus, il existe d’autres molécules moins chères aux propriétés similaires, comme le générique du Tahor de Pfizer (atorvastatine), à 9,24 euros la boîte de 30 comprimés, contre 25,08 euros pour le Crestor, qui est encore protégé par un brevet.
Un décret très discret…
Pour forcer les médecins à moins prescrire, ou prescrire autrement, l'Assurance maladie a donc choisi la méthode forte. A partir du 1er novembre, les médecins devront remplir une demande d’accord préalable à l’Assurance maladie pour toute initiation de traitement - c’est-à-dire quand le médicament n’a pas été administré au patient depuis six mois. Un décret, publié discrètement au Journal officiel, impose cette mesure aux médecins.
Et cette paperasse supplémentaire devrait en rebuter plus d’un. « Les médecins sont déjà submergés de tâches administratives, s’emporte le Dr Jean-Paul Ortiz, président du principal syndicat de médecins libéraux français (CSMF). Ils ne rempliront pas les papiers et cela deviendra une source de conflits. Bientôt, on devra demander à l’Assurance le droit d’exercer ! »
Malgré les protestations, le cas Crestor pourrait se reproduire. Car l’Etat compte bien contrôler les ordonnances et forcer les médecins à contribuer aux économies publiques. Les études montrent, en effet, que les médicaments les plus chers sont aussi les plus prescrits…
Le médicament pour tous, politique durable ?
Ces quelques médicaments mettent le système sanitaire français à rude épreuve. Et si les mécanismes mis en place par l’Etat ont l’avantage de coller des rustines, ils sont loin de mettre tout le monde d’accord. Pourtant, ces solutions éphémères sont les seules trouvées par le gouvernement pour continuer à financer la politique du « médicament pour tous ».
D’autres Etats, confrontés aux mêmes dilemmes, ont tranché différemment. A ce titre, le cas du Glivec est éloquent. A 50 000 euros le traitement d’un an, cet anticancéreux permet de prolonger la vie des patients de 16 à 18 mois. L’Angleterre, qui fonctionne par « enveloppe » (un médecin a un taux fixe de dépenses, qu’il ne peut dépasser) a décidé de rembourser le Glivec, mais pas les médicaments de deuxième ou troisième génération, qui doivent être prescrits en cas de résistance au Glivec. Mieux vaut que le traitement marche dès la première fois…
Retrouvez la SERIE 1 : Comment fixe-t-on le prix des médicaments ?
A suivre, mercredi 8 octobre. Quelles pistes pour réguler le prix des médicaments ?