L’épilepsie est une maladie qui se caractérise par la répétition de crises soudaines, d’hyperexcitation de certaines zones du cerveau. En fonction de la localisation de ces zones hyperexcitées, les crises se manifestent par des troubles neurologiques divers. Les crises, souvent très brèves, peuvent prendre des présentations très diverses selon les malades et aller jusqu’à la perte de connaissance.
Qu'est-ce qu’une épilepsie ?
On appelle épilepsie une maladie du cerveau caractérisée par la récidive spontanée de crises épileptiques. Ces crises résultent d’une décharge anormale et simultanée de milliers de neurones dans une zone du cerveau. La crise produit des signes neurologiques variables selon la localisation d’origine de la décharge. La décharge électrique peut ensuite se propager à tout le cerveau et aller jusqu’à la perte de connaissance.
Comment se manifestent les crises d’épilepsie ?
La description classique de l’épilepsie est celle d’une personne qui perd connaissance, tombe brutalement à terre et se contorsionne spasmodiquement (crise tonico-clonique). Cette description correspond en fait à l’épilepsie de type « grand mal », ou « épilepsie généralisée », qui ne résume absolument pas la maladie épileptique.
Dans les « crises partielles », la décharge n’affecte qu’une partie limitée du cerveau. Les signes sont alors fonction de la zone du cerveau qui est touchée par la décharge : troubles du langage, troubles moteurs, troubles sensoriels ou sensitifs, troubles de la mémoire…
Il y a autant de présentations que de points de départ potentiels dans le cerveau. Ces zones de départ peuvent être en rapport avec une anomalie anatomique ou non (malformation, cicatrice traumatique, tumeur…).
Du fait de la très grande variété des formes de la maladie, les spécialistes de l’épilepsie (« épileptologues ») préfèrent parler « des épilepsies », au pluriel, car elles sont de pronostic et de traitement très variés.
Quelles sont les causes de l’épilepsie ?
Les « épilepsies symptomatiques » surviennent secondairement à une lésion du cerveau : malformation congénitale, encéphalite, séquelles d’une souffrance à la naissance, traumatisme crânien, accident vasculaire cérébral, tumeur, infections, maladies neurologiques évolutives, malformations cérébrales… Elles représentent près de 80 % des épilepsies de l’adulte. L’épilepsie peut être ancienne, en lien avec une atteinte du cerveau qui s’est produite dans l’enfance. Quand elle est récente, elle nécessite la réalisation d’explorations à la recherche d’une cause séquellaire ou évolutive.
Les « épilepsies idiopathiques » ont un caractère génétique plus ou moins démontrable et concernent des personnes le plus souvent sans lésion cérébrale. La prédisposition génétique n’induit pas que l’épilepsie soit une maladie héréditaire et transmissible directement, mais plutôt que les différentes épilepsies sont dues à des interactions entre plusieurs gènes et l’environnement.
Plus de 100 gènes liés à la maladie ont déjà été découverts et concernent surtout les mécanismes de l’excitabilité neuronale, mais pas seulement.
Quels sont les signes de l’épilepsie ?
Chaque crise se caractérise par des phénomènes moteurs, sensitifs, sensoriels, psychiques, végétatifs ou, plus complexes, comme une altération de la réponse de l'individu à son environnement, associés ou non à une modification rapide de l'état de conscience.
L’origine de la crise épileptique se situe dans la majorité des cas dans le « cortex cérébral » qui est la zone du cerveau où se déroulent les phénomènes de la pensée consciente, des émotions et de la motricité volontaire.
Une décharge qui démarre au niveau du cortex moteur, dans la région qui contrôle la motricité de la main, se traduira par un raidissement ou des secousses rythmiques du pouce et des doigts, puis se propagera vers le bras.
A l’inverse, si la décharge démarre dans zone du cerveau responsable de la perception sensitive de la main, le malade ressentira des sensations anormales dans les doigts (fourmillements, picotements), qui pourront ensuite s’étendre au bras puis au corps.
Une décharge dans le cortex auditif ou visuel se manifestera par des hallucinations ou illusions auditives ou visuelles. Une autre dans le cortex olfactif ou gustatif provoquera des hallucinations olfactives ou gustatives (mauvaise odeur ou mauvais goût).
Quand faut-il évoquer une épilepsie ?
Les signes de la maladie varient selon la nature des crises et la localisation de la zone du cerveau qui est responsable de la crise (« zone épileptogène »).
En cas d’épilepsie partielle, il peut s’agir de secousses musculaires incontrôlées et localisées (dites « mouvements tonico-cloniques »), de sensations bizarres à type de fourmillements (« paresthésies »), d’hallucinations sensorielles (visuelles, auditives ou olfactives), de mouvement automatiques… La personne ne perd pas toujours connaissance (« crise simple »), mais si c’est le cas, elle ne gardera aucun souvenir de la crise.
En cas de crise d’épilepsie généralisée, la crise la plus typique est la « crise tonico-clonique » avec perte de connaissance brutale et chute. Il s’agit d’une succession de 3 phases. La phase initiale est dite « tonique », elle dure 10 à 20 secondes et consiste en une perte de connaissance complète (avec yeux « révulsés » et une contraction de tous les muscles du corps, provoquant parfois une morsure de la langue. La phase « clonique » lui succède et dure environ 20 à 30 secondes. Elle se caractérise par des séries de contractions musculaires diffuses et irrégulières, avec un blocage de la respiration, contractions qui s’espacent progressivement. Enfin, la phase « résolutive » (ou « post-critique ») correspond à un relâchement musculaire complet. La respiration devient ronflante (« stertoreuse »). Après l’épisode, la personne reprend lentement et progressivement conscience, sans aucun souvenir des événements… mais avec souvent quelques blessures.
Comment faire le diagnostic de crise d’épilepsie ?
Le diagnostic de l’épilepsie est clinique, conforté par l'EEG pendant la crise (« critique ») ou entre les crises (« intercritique »). Il est parfois difficile quand il ne s’agit pas d’une crise généralisée de type « grand mal ». Certaines crises sont plus difficiles à interpréter et peuvent s’exprimer par des troubles divers. Le diagnostic repose sur un interrogatoire « policier » et un examen clinique détaillé, associés à l’électro-encéphalographie.
L’interrogatoire et l’examen ont pour objectif d’évoquer la possibilité d’une crise d’épilepsie, de caractériser le type de la crise avec le plus de précision possible et de situer le début et les circonstances des crises. Il n'y a pas d'épilepsie sans crise clinique : les termes d'épilepsie « latente », « infra-clinique », « électrique » n'ont aucun sens.
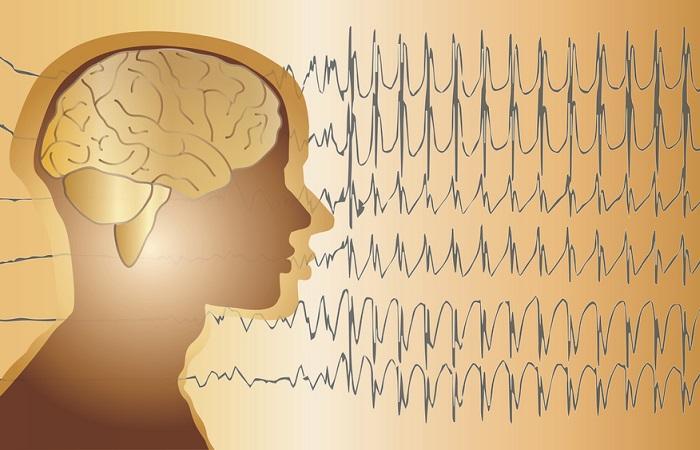
L’électroencéphalogramme (EEG) consiste à enregistrer l’activité électrique cérébrale à la surface du cerveau, grâce à des électrodes. Cette technique permet de reconnaître des anomalies en rapport avec des décharges paroxystiques, appelées « pointes », « polypointes » ou « pointe-ondes » (selon leur forme sur l’électroencéphalogramme) ou des « décharges paroxystiques » d'activités rythmiques. Elles correspondent à la somme des potentiels excitateurs et inhibiteurs de milliers de neurones. Leur aspect, leur fréquence et leur topographie permettent parfois de déterminer leur localisation cérébrale.
L'électroencéphalogramme est le seul examen complémentaire utile au diagnostic de crise épileptique, mais un EEG normal n’écarte pas le diagnostic. Il permet de détecter des anomalies de grande amplitude qui sont les traces d’une activité neuronale anormale dans le cortex cérébral, mais pas les anomalies profondes. Si les crises sont nombreuses (au moins pluri-hebdomadaires), des enregistrements EEG prolongés (« Holter-EEG ») et surtout « EEG-vidéo » sont utiles. La vidéo-EEG, qui associe l’enregistrement vidéo des mouvements du malade à l’EEG, met en relation la topographie de la décharge avec les signes apparents au moment des crises, ce qui peut donner accès à l’origine anatomique des crises.
L’imagerie par résonnance magnétique (ou IRM) permettra ensuite de localiser dans le cerveau une anomalie anatomique éventuellement responsable des crises.
Avec quoi peut-on confondre une crise d’épilepsie ?
Une crise d’épilepsie généralisée peut être confondue avec les autres causes de perte de connaissance comme une syncope, un accident ischémique transitoire, une hypoglycémie, une crise convulsive liée à une intoxication alcoolique, un traumatisme ou des convulsions liées à une fièvre élevée chez l’enfant.
Une crise d’épilepsie partielle peut être confondue avec une migraine, en particulier une migraine avec « aura », une attaque de panique, un abus de substances ou un manque de sommeil.
Une crise d’épilepsie complexe peut être confondue avec des parasomnies (somnambulisme, terreurs nocturnes) ou un « ictus amnésique », qui ne se discute qu'en l'absence de témoin de la crise, car dans l’ictus, on constate le caractère adapté des conduites, la nature purement amnésique du trouble avec « oubli à mesure », qui peut être objectivé par des questions stéréotypées itératives.
Que faire en cas de crise d’épilepsie ?
Pendant la crise, il ne faut pas bouger la personne, mais il faut protéger sa tête, ne rien mettre dans sa bouche, desserrer ses vêtements, retirer ses lunettes, écarter tout objet dangereux à proximité et la mettre sur le côté, en « position de sécurité ».
Il faut rester avec la personne, noter la durée de la crise et regarder dans ses papiers s’il y a des consignes médicales.
Après la crise, il faut rassurer la personne qui peut parfois présenter une confusion. Il faut lui parler calmement en attendant qu’elle reprenne ses esprits. Il ne faut pas lui donner à boire, ni lui donner de médicament.
L'administration d'un médicament antiépileptique en urgence n'est pas justifiée après une crise simple isolée. Si une deuxième crise survient dans les minutes suivantes, une injection d'un médicament antiépileptique est faisable lorsque les secours sont présents pour prévenir la récurrence des crises.
Quand faut-il appeler les secours en urgence ?
Si une crise survient chez un épileptique connu, une hospitalisation n’est pas forcément indispensable. Si la crise est « comme d’habitude », il faut rechercher un facteur déclenchant (manque de sommeil ou une mauvaise observance du médicament ou une inadaptation de celui-ci). Si la crise est différente de d’habitude, il faut reconsidérer le diagnostic et refaire des examens, en particulier s’il existe des signes de localisation.
Mais si la crise dure plus de 5 min ou si une 2e crise survient rapidement ou si la personne s’est blessée ou si elle est visiblement mal, il faut appeler les secours pour que la personne soit hospitalisée en urgence.
Quels sont les principes du traitement de l’épilepsie ?
Le traitement de l’épilepsie, c'est d'abord essayer de supprimer les crises, d’abord en éliminant une cause éventuelle, soit en prenant des mesures dirigées contre les facteurs favorisant ou provoquant des crises, soit en retirant chirurgicalement la lésion responsable, puis en prescrivant des médicaments antiépileptiques qui seront efficaces dans 60 à 70 % des cas.
Les formes résistantes au traitement médical sont parfois accessibles à une solution chirurgicale curative ou à la neurostimulation ou au régime cétogène chez les enfants. Mais seuls des examens approfondis permettent d’évaluer le rapport bénéfice/risque de cette opération aboutissant à l’ablation de la « zone épileptogène » tout en préservant les zones fonctionnelles du cerveau. En cas d’impossibilité de chirurgie curative, des approches « palliatives » qui réduisent la fréquence ou la sévérité des crises peuvent être proposées, parmi lesquelles la stimulation du nerf vague.
Mais traiter un épileptique, c’est aussi l’éduquer et essayer de prévenir les conséquences sur la scolarisation, l'emploi, la conduite d'un véhicule, les loisirs… Il faut d’abord éviter tous les facteurs déclencheurs ou aggravants. Les épilepsies nocturnes sont sensibles à une simple privation de sommeil qui peut déclencher des crises à répétition. L’alcool est également un déclencheur, tout comme les drogues. Il y a des épilepsies sensibles à la stimulation lumineuse intermittente, certaines sont mêmes déclenchées par la lecture ou la musique.
Une personne souffrant d’épilepsie doit donc suivre un certain nombre de règles de vie simples : mode de vie bien équilibré, temps de sommeil suffisant pour éviter les dettes de sommeil, prise régulière et quotidienne de son traitement, limitation des boissons alcoolisées, aucun régime alimentaire particulier…